Introduzione
L’Organizzazione Mondiale della Sanità (OMS) definisce le cure palliative come il trattamento del paziente affetto da patologie evolutive ed irreversibili e che conducono alla morte (1). Il focus delle cure palliative è sul controllo del dolore, dei sintomi e delle conseguenze psicologiche, sociali e spirituali della malattia per il raggiungimento della miglior qualità di vita possibile per i pazienti e le loro famiglie. La consapevolezza della morte, considerata non più come antagonista da combattere, ma accettata come evento inevitabile, induce un’attenzione più accentuata alla qualità della vita e alla sofferenza di chi sta per morire. Come riporta Spinsanti “La medicina delle cure palliative è e rimane un servizio alla salute. Non dunque una medicina per morenti e per aiutare a morire, ma una medicina per l’uomo che rimane un vivente fino alla morte” (2).
Le cure palliative considerano il paziente come un “tutto” che esprime bisogni su diversi piani (biologico, psicologico, esistenziale) e si avvale anche di approcci integrativi mente-corpo. Da questo punto di vista l’ipnosi rappresenta uno strumento utile in quanto può essere applicato a diversi livelli nella gestione del malato terminale (3). Oltre a poter controllare i sintomi della malattia, che possono comprendere dolore o altri sintomi aspecifici come irritabilità, insonnia o generiche sensazioni di malessere, può aiutare a gestire gli effetti collaterali dei trattamenti che, specie in patologie come il cancro, possono diventare molto invalidanti.
Sul piano psicologico l’ipnosi può contribuire a controllare l’ansia, la depressione e i sentimenti di rabbia, frustrazione e isolamento tipici di queste condizioni. Inoltre, favorisce il miglioramento dell’autostima, il coinvolgimento attivo nel progetto di cura e la riacquisizione di controllo sulla propria vita. Anche la funzionalità del sistema immunitario, la dispnea e l’insonnia possono trarre un miglioramento dall’ipnosi (3).
In particolare, riguardo al dolore, nello studio di Fox i pazienti trattati con una combinazione di psicoterapia e auto-ipnosi beneficiano di una riduzione sia dell’intensità del dolore percepito, sia della frequenza e della durata degli episodi di dolore con un aumento del tempo di sopravvivenza (4).
Nel tentativo di approfondire la conoscenza dei possibili benefici che l’ipnosi può portare ai pazienti in cure palliative, Liossi ha messo a confronto in un trial randomizzato due gruppi di pazienti: il primo trattato con un protocollo standard ed il secondo con l’aggiunta di sedute di ipnosi (5). Il primo programma di cura comprendeva la gestione farmacologica del dolore e degli altri sintomi, così come indicato dall’OMS, più quattro sedute settimanali di mezz’ora di counselling supportivo.
Il secondo programma di cura, oltre al protocollo standard, comprendeva quattro sedute settimanali di 30 minuti ciascuna di ipnosi. I risultati dello studio hanno evidenziato che il gruppo di pazienti trattato con l’ipnosi ha avuto una maggiore riduzione dell’ansia e della depressione vissuta e hanno riferito una qualità di vita più alta, soprattutto per quanto riguarda gli aspetti psicologici come il rapporto con la malattia (5).
Risultati analoghi sono stati rilevati anche in altri studi (3,6), che hanno fornito dati promettenti anche sulla gestione di alcuni aspetti problematici tipici del paziente terminale come i cambiamenti dell’immagine corporea, la perdita di funzionalità nelle attività quotidiane e l’inevitabile perdita di una quota di indipendenza.
Il dolore, tra tutti i sintomi, è presente nel 96% dei malati in assistenza palliativa (7): lo studio di Cassileth riporta che pazienti, con dolore persistente e di difficile controllo e addestrati all’utilizzo di tecniche di autoipnosi, ottengono un rapido e notevole decremento del dolore che si mantiene stabile nel tempo (8).
Una ricerca italiana del 2011, svolta presso l’Unità di Cure Palliative Antea di Roma, ha valutato nell’arco di un anno, su 54 pazienti oncologici con una aspettativa di vita in media di tre mesi, se l’ipnosi potesse essere una terapia complementare a quella farmacologica nel controllo dei sintomi (dolore, dispnea, astenia, nausea, anoressia) e se quindi contribuisse a migliorare la qualità della vita (9). I risultati ottenuti sono stati: nel 43% dei pazienti il sintomo presente è scomparso, nel 33% il sintomo è diminuito d’intensità e nel 24% il sintomo è rimasto persistente o se è scomparso era dovuto a un aumento o a un cambiamento della terapia farmacologica. Nei risultati positivi, riferisce lo studio, si è potuto riscontrare nel 48% dei casi una diminuzione della terapia farmacologica. L’annullamento del sintomo, o la sua diminuzione, ha determinato nel 76% dei casi trattati un miglioramento della qualità di vita riscontrata dal paziente, dal care-giver e dall’équipe curante.
In considerazione di quanto la letteratura internazionale e italiana afferma, si evidenziava, pertanto, che l’applicazione dell’ipnosi può essere estremamente utile ai pazienti terminali per il contenimento concreto di sintomi invalidanti, per la gestione rapida e a lungo termine del dolore, per contrastare le conseguenze esistenziali della malattia e quindi migliorare la qualità di vita residua.
Obiettivo
Obiettivo dello studio è stato quello di evidenziare se l’ipnosi può essere una terapia complementare a quella farmacologica per migliorare la qualità di vita dei pazienti.
La domanda di ricerca è stata: può l’ipnosi integrata alla terapia farmacologica migliorare la qualità di vita residua dei pazienti in fase avanzata di malattia?
Materiali e metodi
Contesto e partecipanti
Lo studio è stato realizzato presso l’Azienda Ospedaliera Città della Salute e della Scienza di Torino. I pazienti coinvolti nello studio, con età superiore ai 18 anni, privi di deficit cognitivi e con stato di coscienza e orientamento temporo-spaziale nella norma, nonostante la fase avanzata di malattia oncologica, sono stati pazienti idonei al trasferimento presso una struttura hospice.
Dall’anno 2010 la procedura per la verifica della presenza dei requisiti richiesti dalla Regione Piemonte per il ricovero in hospice è affidata all’infermiera del servizio di Terapia del dolore e cure palliative, la quale, oltre a garantire la continuità della presa in carico ospedaliera, valuta la complessità assistenziale, monitorando il quadro clinico e psicosociale e coordinando le varie figure che vengono coinvolte (paziente, famiglia, équipe di reparto, medico specialista di cure palliative, assistente sociale, psicologo).
I requisiti richiesti dalla Regione Piemonte (10), e che devono essere tutti contemporaneamente presenti, sono:
• malattia neoplastica in fase avanzata non suscettibile di trattamenti attivi,
• aspettativa di vita inferiore a 4 mesi,
• performance status sec. Karnofsky=/ • impossibilità di adeguata assistenza domiciliare.
La partecipazione è stata volontaria e la comunicazione ipnotica è stata presentata e offerta come una tecnica di rilassamento e uno strumento per gestire alcuni sintomi quali la dispnea, il dolore, l’ansia, l’astenia e i disturbi del sonno.
L’anonimato è stato mantenuto identificando ogni paziente con la lettera P (partecipante) seguita da un numero progressivo.
Raccolta dati
Ad ogni paziente è stato somministrato il questionario Edmonton Symptom Assessment System (ESAS), pre e post seduta, per rilevare variazioni nella percezione dell’intensità dei sintomi provati.
L’Edmonton Symptom Assessment System è un questionario costruito per la valutazione quotidiana dei sintomi dei pazienti oncologici in cure palliative, validato in italiano e permette una valutazione complessiva della qualità della vita (11).
È composto da nove scale numeriche visive (da 0 a 10) per la valutazione del dolore, della stanchezza, della nausea, della depressione, dell’ansia, della sonnolenza, dell’inappetenza, del malessere, della difficoltà a respirare. C’è inoltre un decimo sintomo opzionale che può essere aggiunto dal paziente indicato con “altro”.
La compilazione del questionario risulta essere semplice e richiede il minimo sforzo e concentrazione da parte del paziente (Allegato 1).
I pazienti sono stati coinvolti nello studio fino al loro trasferimento in hospice.
I dati raccolti sono stati inseriti in un database ed è stata calcolata la prevalenza grezza per tutte le variabili esaminate.
Risultati
I pazienti a cui sono state somministrate, nel periodo tra il mese di luglio e il mese di settembre 2013, le sedute di ipnosi sono stati 10, tutti di nazionalità italiana.
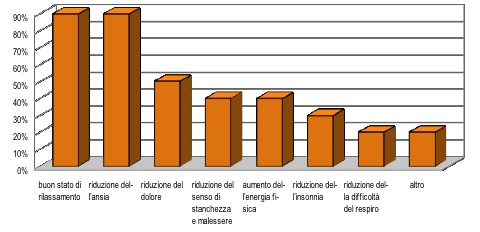
Le caratteristiche dei pazienti sono descritte nella Tabella 1. Le sedute hanno avuto una durata media di 30 minuti e ogni paziente ha potuto beneficiare, in media, di tre sedute (minimo 1 e massimo 5, in base alla propria capacità di apprendere la tecnica e in base al tempo intercorso tra la valutazione per il ricovero in hospice e l’effettivo trasferimento).
Solamente 2 pazienti su 10 erano a conoscenza completa della loro prognosi e quindi pienamente consapevoli dell’impossibilità di guarigione della loro malattia.
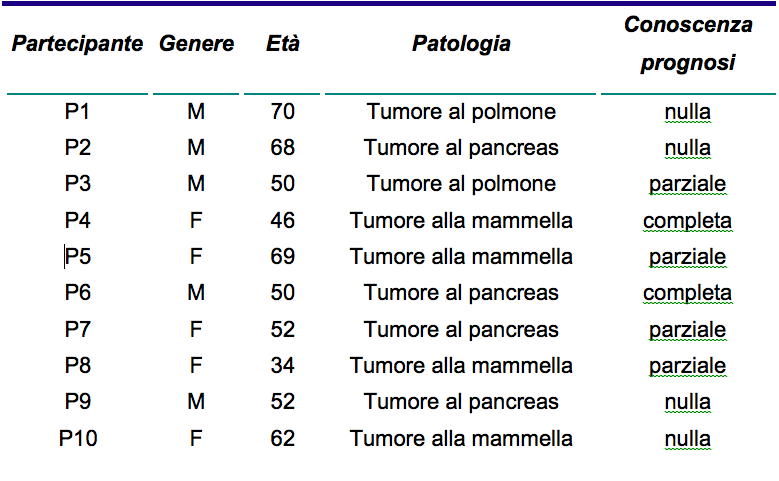
Dall’analisi dei questionari è emerso che i principali sintomi che affliggono i pazienti nei quali è stato indotto uno stato ipnotico sono l’ansia, per la quasi totalità dei pazienti (90%), dolore (80%), senso di stanchezza e malessere nel 70%, depressione nel 60%, mancanza di appetito e insonnia nel 50%, nausea nel 30%.
La difficoltà di respiro è percepita nel 20% dei pazienti e soltanto un paziente lamentava sonnolenza (10%). Per quanto riguarda il sintomo opzionale, 2 pazienti hanno indicato la stipsi. Tutti i pazienti lamentavano la presenza, contemporaneamente, da 3 a 5 sintomi.
La Figura 1 rappresenta la prevalenza dei sintomi provati.
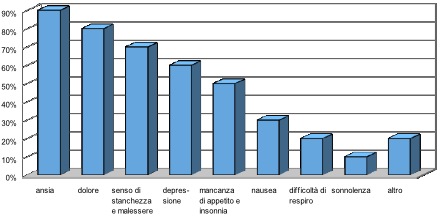
Dopo le sedute di ipnosi, si è evidenziato in quasi tutti i pazienti il raggiungimento di un buono stato di rilassamento (90%) con una riduzione dell’ansia (90%), riduzione del dolore (50%), riduzione del senso di stanchezza e malessere e aumento dell’energia fisica (40%), riduzione dell’insonnia (30%), riduzione della difficoltà del respiro (20%).
Gli altri sintomi considerati dal questionario sono rimasti percepiti, se presenti, nella stessa intensità prima e dopo le sedute. La Figura 2 ben dimostra le modificazioni che sono avvenute nella percezione di alcuni sintomi e come il 40% dei pazienti riferisca un aumento dell’energia fisica.
I pazienti che hanno ricevuto maggiori benefici sono risultati essere quelli che hanno usufruito di più sedute di ipnosi e che sono riusciti ad acquisire l’abilità di entrare autonomamente in trance. Tre pazienti hanno riferito di essere riusciti a controllare esacerbazioni improvvise di dolore senza dover assumere farmaci analgesici al bisogno e cinque pazienti di essere riusciti autonomamente a utilizzare l’ipnosi in caso di ansia o di insonnia.
Discussione
I risultati evidenziati dall’analisi dei questionari sono conformi a quanto è descritto in letteratura per quanto riguarda i principali sintomi presenti in un paziente in fase terminale (12). Il tentativo di oggettivare i dati tramite l’utilizzo di uno strumento condiviso ha permesso di dare un’oggettiva evidenza a quanto è possibile ottenere con l’ipnosi riconoscendone i vantaggi e un ruolo non secondario come terapia complementare.
Il raggiungimento per il 90% dei pazienti di un buono stato di rilassamento con riduzione dell’ansia, del dolore (50%), del senso di stanchezza e malessere e aumento dell’energia fisica (40%), riduzione dell’insonnia (30%) e della difficoltà del respiro (20%) non possono non essere considerati come fattori determinanti per l’utilizzo di questa tecnica.
Il fattore tempo è stata una difficoltà importante, perché ha significato entrare in contatto con pazienti in fase molto avanzata di malattia, la maggior parte delle volte con sintomi non controllati e con parziale conoscenza della prognosi a breve termine.
Un’altra difficoltà incontrata è stata quella di valutare attentamente la capacità residua del paziente nel poter effettivamente applicarsi in modo adeguato, per i limiti imposti dalla malattia, all’intervento ipnotico, per non rischiare di andare incontro a una delusione per il malato, aggiungendo altra sofferenza a quella già presente.
Per il paziente terminale è fondamentale non sentirsi solo. La relazione è un contenitore dove si svolge l’atto professionale del curante, in cui coesistono aspetti affettivi-emozionali e cognitivi che coinvolgono reciprocamente sia la persona curata che quella che cura. Questa relazione per essere efficace deve passare anche attraverso il corpo, utilizzando delle modalità percettive particolari: una definizione operativa di ipnosi è quella, infatti, di ipnosi come stato modificato di coscienza fisiologico e dinamico, determinato da una particolare relazione di fiducia che si instaura tra il soggetto e il terapeuta e che permette la realizzazione di cambiamenti evidenti sia psichici che fisici.
Essere vicino al paziente, prendersi cura di lui, capirlo, accompagnarlo nelle difficoltà, trasmettergli serenità sono fattori importanti per facilitare quel rapporto empatico necessario per instaurare la condizione d’ipnosi. Il prendersi cura si compie infatti sia nell’azione di cura, sia nella relazione stessa con il paziente e, soprattutto quando la persona si trova in una situazione di fragilità, dipendenza e malattia, deve essere “l’etica della relazione” ad acquisire valore rispetto “all’etica dell’azione”. Quindi, assistere una persona alla fine della vita, non significa soltanto operare delle scelte su trattamenti diagnostici o terapeutici, ma rappresenta un modo per affrontare la malattia del paziente su un piano più ampio, coinvolgendo tutte le dimensioni della persona. Qualunque sia la condizione clinica in cui si trova la persona, l’infermiere ha la responsabilità di alleviare il dolore e la sofferenza e assicurare vicinanza empatica e conforto fisico, psicologico, relazionale, spirituale.
Proprio per la loro responsabilità, gli infermieri rivestono un ruolo chiave nell’erogazione di cure che riducano la sofferenza e migliorino la qualità di vita del paziente che sta morendo e della sua famiglia. La comunicazione ipnotica può essere, pertanto, uno strumento importante attraverso il quale l’infermiere può lenire la sofferenza della persona alla fine della sua vita.
Con ogni paziente l’infermiere esperto in comunicazione ipnotica, prima della seduta, ha chiarito e condiviso gli obiettivi che si potevano raggiungere con questa tecnica e somministrato il questionario ESAS.
Al termine della seduta l’infermiere ha sempre condiviso con il paziente l’esperienza vissuta e valutato la modificazione della percezione dei sintomi riproponendo il questionario ESAS.
Per ogni paziente è stato utilizzato un trattamento ipnotico “personale” ossia che tenesse conto del riferito del paziente riguardo il vissuto della sua malattia e di quanto l’infermiere poteva percepire dall’osservazione costante della persona. La risposta attenta ai segnali sia verbali che non verbali del paziente hanno permesso all’infermiere di indurre la realizzazione di una buona trance ipnotica per ottenere rilassamento, riduzione dello stato d’ansia, analgesia, recupero di uno stato di benessere psico-fisico, migliore percezione delle proprie potenzialità per la gestione dei sintomi. In particolare con tutti i pazienti è stata utilizzata l’immagine del “luogo sicuro”, che ben si presta ad accogliere e lenire la paura, l’ansia, la sofferenza del paziente oncologico. Le considerazioni di alcuni pazienti alla fine della sedute sono state:
“Mi ha aiutato a rilassarmi profondamente. Alla fine della seduta non avevo più quell’ansia e quella paura che mi prende ormai sempre. Anche il dolore era completamente sparito!” P.4
“…mi sentivo stanca e depressa. Ora mi sento rilassata e più fiduciosa. Anche l’altra volta, dopo la seduta, sono riuscita a dormire tutta la notte senza svegliarmi” P.5
“ Questa tecnica mi aiuta a rendere un po’ più sopportabile questa malattia e questo dolore” P.9
Conclusioni
Questo studio ha dimostrato, nonostante i limiti dovuti al numero modesto di pazienti coinvolti e la mancata analisi in punti percentuale di quanto la percezione dell’intensità dei sintomi provati è stata ridotta, che il trattamento ipnotico può essere una terapia complementare a quella farmacologica per il controllo dei sintomi.
I pazienti in cure palliative presentano difficoltà legate non solo alla componente sintomatica della malattia, ma anche difficoltà ad adattarsi alla graduale perdita di funzionalità e autonomia nelle attività quotidiane. L’ipnosi assume, pertanto, un grande valore, perché permette il coinvolgimento attivo della persona nel suo progetto di cura, favorendo la percezione di possedere, almeno in parte vista la fase avanzata di malattia, il controllo sulla propria vita.
È importante che anche gli operatori sanitari siano maggiormente sensibilizzati e informati correttamente sul significato di questa terapia e che essa venga presa in considerazione come una modalità di cura che ha basi scientifiche e come terapia integrata alle terapie usuali, poiché, solitamente, non è mai il paziente a richiederla ma un membro del team a proporla.
La specificità di questa tecnica rivolta alla persona alla fine della vita si è dimostrata proprio quella di fornire al paziente una strategia concreta che gli permetta, attraverso lo stato di trance di affrontare e superare, o almeno rendere più sopportabile, la sua condizione quando è guidato dall’operatore, ma soprattutto quando rimane solo e la sofferenza sembra divenire invincibile.
In questa relazione di cura non è in gioco solo uno scambio di competenze, ma l’incontro di due soggettività che entrano in una dinamica interpersonale: la scelta di impegnarsi in un progetto di comunicazione ipnotica nelle proprie realtà operative rappresenta per gli operatori sanitari un “punto di non ritorno” nella propria vita professionale, un’esperienza profonda che modifica il proprio modo di vivere il rapporto con se stessi e gli altri.
Bibliografia
1. Cancer Pain Relief and Palliative Care. World Health Organization Technical Report Series, 804, 1990.
2. Spinsanti S. Introduzione. Quando la medicina si fa materna. In Corli O.(ed.). Una medicina per chi muore. Il cammino delle cure palliative in Italia. Città Nuova. Roma, 1988.
3. Peynovska R, Fisher J,Oliver D, et al. Efficacy of hypnotherapy as a supplement terapy in cancer intervention. European Journal of Clinical Hypnosis. 2005; 6 (1).
4. Fox PA, Henderson DC, Barton SE, et al. Immunological markers of frequently recurrent genital herpes simplex virus and their response to hypnotherapy: a pilot study. International journal of STD and AIDS. 1999; 10: 730-4.
5. Liossi C, White P. Efficacy of clinical hypnosis in the enhancement of quality of life of terminally ill cancer patients. Contemporary Hypnosis. 2001; 18(3): 145-160.
6. Rajasekaran M, Edmonds PM, Higginson IL. Systematic review of hypnotherapy for treating symptoms in terminally ill adult cancer patients.Palliative medicine. 2005; 19: 418-426.
7. Hearn J, Higginson IJ. Cancer pain epidemiology: a systematic review. In: Bruera ED, Portenoy RK (EDS). Cancer pain: assessment and management. London: Cambridge University Press 2003.
8. Cassileth BR, Keefe FJ. Integrative and behavioral approaches to the treatment of cancer-related neuropathic pain. The Oncologist. 2010; 15 (suppl 2): 19-23.
9. Belletti M, Bruni R, Mastroianni C, et al. La psicoterapia ipnotica Ericksoniana applicata al paziente in fase avanzata per il controllo sintomatologico. Atti Congresso Nazionale SICP ( Società Italiana di Cure Palliative), 2011.
10. D.G.R. Regione Piemonte n.17-24510, 1998 D.G.R. e L. 39, 1999.
11. Moro C et al. Edmonton symptom assessment scale: Italian validation in two palliative care settings. Support Care Cancer. 2006; 14: 30-37.
12. Regnard CFB,Tempest S,Toscani F. Manuale di Medicina Palliativa. La terapia dei sintomi nelle malattie in fase avanzata. C.I.S. Editore, Milano, 1999.
APPROFONDIMENTO (allegato 1)
La comunicazione ipnotica nella pratica infermieristica
La semantica delle parole fa comprendere che la comunicazione (da cum /insieme e munus /dono, mettere insieme, trasmettere ad un altro) ipnotica (che determina l’ipnosi) è la trasmissione all’altro di conoscenze che permettono di sperimentare la condizione ipnotica. Ma che cosa si intende per condizione ipnotica?
L’ipnosi è una condizione di coscienza modificata che consente di influire sulle proprie condizioni fisiche, psichiche e di comportamento potenziando le proprie capacità e le proprie risorse, divenendo capaci di gestire situazioni di ansia, paura, stanchezza, dolore.
È importante fare una premessa: la mente utilizza risorse ripartite fra tre aree di attività: area della critica (permette alla persona di interpretare e valutare quanto osserva e quanto gli viene detto); area della logica (gestisce le attività ordinarie, ragiona, progetta, ricorda) e area immaginativa (crea immagini, fantastica, gestisce le emozioni e i bisogni). Le risorse mentali vengono distribuite in maniera diversa a seconda delle situazioni che si presentano alla persona: per esempio, se la persona focalizza tutta la sua attenzione su di un compito impegnativo, come fare difficili calcoli, o studiare, o eseguire un compito di grande precisione, accade che alcuni dettagli dell’ambiente circostante sfuggano all’attenzione; per esempio, una musica proveniente dalla radio o il fastidio di una scarpa troppo stretta non vengono percepiti proprio perché avviene una netta riduzione dell’attenzione all’ambiente. Per contro, dopo un certo grado di affaticamento la mente scivola in una dissociazione temporanea, cioè un distacco dalla realtà, proprio come poco prima di addormentarsi o di risvegliarsi o come, quando si percorre sempre lo stesso tragitto in macchina, il corpo continua a guidare, ma la mente fantastica altre situazioni. In questi casi si attiva in maniera predominante l’area immaginativa, e la persona sperimenta una condizione di coscienza modificata cioè di ipnosi spontanea.
La capacità di focalizzare la nostra attenzione su una sola idea, rende quest’immagine così potente da produrre delle modificazioni a livello fisico (modificazioni del respiro, della frequenza cardiaca, del colorito e della trasudazione della pelle) e psichico (dalla percezione modificata del tempo all’amnesia, la gestione delle emozioni, il recupero rapido delle risorse). La realizzazione di questa condizione si definisce monoideismo plastico ed è un evento caratteristico della condizione ipnotica.
L’ipnosi è quindi uno stato fisiologico e dinamico, dove le risorse sono distribuite in modo più utile e intelligente e la realizzazione del monoideismo plastico permette di ottenere benessere fisico e mentale.
L’ipnotista è il facilitatore che crea un rapporto privilegiato con la persona ipnotizzata e la guida a una condizione ipnotica, ma perché questa si realizzi è necessario che il soggetto abbia motivazioni e aspettative verso tale esperienza; non è possibile ipnotizzare un soggetto senza avere la sua collaborazione.
Condizione fondamentale e peculiare dell’ipnosi è l’ancoraggio che permette alla persona ipnotizzata di agganciare la condizione di stato ipnotico realizzato a un Ancora con un gesto, o suono o altro stimolo che potrà, in seguito, far realizzare in autonomia al soggetto la stessa condizione.
La nostra conoscenza attuale, circa i meccanismi neurofisiologici del dolore, ha importanti implicazioni per la comprensione dei meccanismi alla base degli effetti dei trattamenti di analgesia ipnotica, che è data dalla possibilità di influenzare l’esperienza del dolore attraverso suggestioni che sono attive nei diversi siti neurofisiologici e nei processi responsabili della percezione del dolore, agendo sia sull’area sensoriale (corteccia somatosensoriale) sia affettiva (ACC – corteccia cingolata anteriore.
L’ipnosi agisce come una rete complessa, gerarchicamente organizzata, che attiva diversi livelli del Sistema nervoso periferico (SNP) e del sistema nervoso centrale (SNC), attraverso la modulazione periferica del dolore e del sistema nervoso autonomo, attraverso la modulazione del riflesso spinale e attraverso meccanismi sovraspinali, che agiscono sia sulla componente sensoriale sia sulla componente affettiva del dolore. E, infine, un filtro attentivo localizzato nella corteccia prefrontale sposta l’attenzione del soggetto in trance da stimoli irrilevanti, come possono essere quelli dolorifici, in quanto durante la trance vengono considerati tali (De Benedittis, 2008).
L’ipnosi trova la sua applicazione non solo in situazioni in cui è presente un disagio o una patologia in atto vera e propria, e quindi nelle diverse specializzazioni della medicina e della psicologia clinica, ma può essere usata anche come strumento di potenziamento delle proprie performance sia in campo intellettuale che sportivo.
La comunicazione ipnotica è la tecnica di comunicazione consapevole che guida il paziente nella percezione di sé e dell’esperienza che sta vivendo e allo stato di coscienza ipnotico. Si avvale dell’azione che le parole hanno a livello neurofisiologico e della relazione di fiducia che si instaura tra paziente ed operatore.
Il linguaggio verbale e la comunicazione non verbale hanno un grande potere sia in senso positivo sia in senso negativo nella relazione col paziente: diviene di fondamentale importanza che gli operatori sappiano utilizzare in maniera consapevole frasi e comportamenti che sono determinanti nella gestione del percorso di cura del paziente e delle criticità che si devono affrontare.
La comunicazione ipnotica può essere utilizzata anche senza che sia in atto una modifica dello stato di coscienza, ma può condurre a questo cambiamento.
La comunicazione ipnotica è applicata durante tutta la relazione terapeutica e permette il coinvolgimento attivo della persona nel suo progetto di cura, migliorando capacità di autocontrollo e autodeterminazione.
La pratica di utilizzare la comunicazione ipnotica rientra nelle competenze infermieristiche, in quanto si tratta di conoscere ed applicare in modo consapevole la comunicazione guidando il paziente ad una migliore compliance al suo percorso di cura e alle procedure diagnostico- terapeutiche-assistenziali. La comunicazione ipnotica permette di modificare in senso positivo l’esperienza del paziente garantendo un’assistenza personalizzata, sviluppando quel processo di crescita basato sull’incremento della stima di sé, dell’autoefficacia e dell’autodeterminazione per far emergere risorse latenti che portano ad un rovesciamento della percezione dei propri limiti in vista del raggiungimento di risultati superiori alle proprie aspettative (empowerment ). La comunicazione ipnotica, applicata nella pratica assistenziale propria degli infermieri, crea una relazione di fiducia che permette al paziente di sperimentare quel particolare stato di coscienza grazie al quale è possibile indurre rassicurazione e tranquillità, favorendo la collaborazione e riducendo la percezione dolorosa. Il personale addestrato ad adottare questa tecnica può contribuire in modo significativo a rispondere in modo adeguato e di alta professionalità al bisogno di rassicurazione e partecipazione del paziente al suo percorso di cura. (Marina Torresan)
Riferimenti bibliografici utili
Articoli di riviste corsivo chiaro
– Cuellar NG., Hypnosis for pain management in the older adult. Pain Manag Nurs. 2005; 6(3): 10511.
– De Jong AEE, Middelkoop E, Faber AW, et al. Non pharmacological nursing interventions for procedural pain relief in adults with burns: A systematic literature review. Burns. 2007;33(7): 811827.
– Faymonville ME, Laureys S, Degueldre C, et al. Neural mechanisms of antinociceptive effects of hypnosis. Anesthesiology. 2000; 92: 1257-1267.
– Faymonville ME, Boly M, Laureys S. Functional neuroanatomy of the hypnotic state. J Physiol Paris. 2006; 99 (46): 4639.
– Laureys S, Maquet P, Faymonville ME et al., Brain function during hypnosis Nuclear Medicine in Psychiatry Acad Radiol. 2010; 17(1): 1823.
– Rainville P, Duncan GH, Price DD, et al. Pain affect encoded in human anterior cingulate but not somatosensory cortex.Science. 1997; 277(5328): 968-71.
– Vanhaudenhuyse A, Boly M, Balteau E, et al. Pain and non-pain processing during hypnosis: a thulium-YAG event-related MRI study. Neuroimage. 2009; 47(3): 1047-54.
– Derbyshire SW, Whalley MG, Stenger VA, et al. Cerebral activation during hypnotically induced and imagined pain. Neuroimage. 2004; 23(1): 392-401.
– Ray WJ, Keil A, Mikuteit A, Bongartz W, et al. High resolution EEG indicators of pain responses in relation to hypnotic susceptibility and suggestion. Biol Psychol. 2002; 60(1): 17-36
– Valentini E, Betti V, Hu L, Aglioti SM. Hypnotic modulation of pain perception and of brain activity triggered by nociceptive laser stimuli. Cortex. 2013; 49(2): 446-62.
Libri
– Granone F. Trattato di ipnosi. vol. 1 e 2. Torino: UTET, 2009.
– Casiglia E et al. Ipnosi sperimentale e clinica. Bassano: Editrice Artistica, 2006.
– Del Castello E, Casilli C. L’induzione ipnotica. Manuale pratico. Milano: Franco Angeli, 2007.
– De Benedictis G, Del Castello E, Valerio C. Dall’ipnosi ericksoniana alle neuroscienze.
– Milano: Franco Angeli, 2008.
– Regaldo G. Manuale di ipnosi medica rapida. Torino: Narcissus Editore, 2014.
