ciceriAspetti critici sull’accertamento del dolore in Terapia Intensiva: uno studio Focus Group
Introduzione
Le cause della presenza di dolore in pazienti ricoverati in Terapia Intensiva sono numerose (1, 2):la presenza di patologie concomitanti, le procedure invasive, la ventilazione meccanica, la presenza del tubo endotracheale, le ferite chirurgiche, le procedure infermieristiche possono essere stimoli che, da soli o presenti contemporaneamente, possono causare dolore (3). Il dolore non controllato sviluppa infatti tachicardia, abbassamento delle difese immunitarie, aumento della produzione di catecolamine e maggior consumo di ossigeno (4).
Dalla revisione della letteratura, sono emersi due strumenti validati per l’accertamento in Terapia Intensiva in soggetti ventilati meccanicamente: la Behavioral Pain Scale (BPS) (5) e la Critical-Care Pain Observation Tool (C-CPOT) (6-10). La scala BPS è costituita solo da 3 item: espressione facciale, movimenti degli arti e compliance con la ventilazione meccanica. La C-CPOT prevede invece 4 item di cui l’item 3 può variare secondo il contesto clinico: espressione facciale, movimenti del corpo, compliance al ventilatore o vocalizzazione, tensione muscolare. Questa scala può essere di grande utilità nel valutare i pazienti che non sono in grado di comunicare con il personale sanitario anche se non intubati.
Tuttavia in molte terapie intensive italiane ancora oggi non vengono utilizzati questi strumenti, ma la valutazione del dolore si basa sull’accertamento dei parametri vitali o non viene valutata correttamente con appositi strumenti validati (11).
Entrambe le scale sono state testate su di un elevato numero di pazienti ricoverati in terapie intensive mediche, post-chirurgiche e traumatologiche e hanno dimostrato una elevata affidabilità tra valutatori diversi e una ottima capacità discriminante (12, 13); inoltre, è stata dimostrata una correlazione positiva tra i punteggi ottenuti con le due scale e i self reports dei pazienti (14). Obiettivo di questo studio è valutare sensazioni, esperienze ed opinioni di 21 infermieri del reparto di Anestesia e Rianimazione sul problema della valutazione e gestione del dolore in area critica.
Materiali e metodi
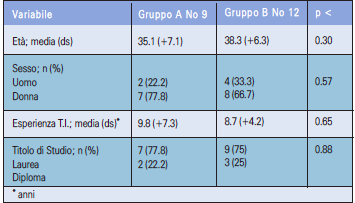
Per reperire le informazioni necessarie per il raggiungimento dell’obiettivo da noi preposto, è stato effettuato uno studio qualitativo svolto attraverso la tecnica del Focus Group. Questa metodologia di ricerca è stata definita da Kreuger e Casey (15) ed è una tecnica che prevede la discussione di un piccolo gruppo di infermieri, guidati durante lo svolgimento dell’incontro da un moderatore (un infermiere del reparto). Sono stati inizialmente mandati degli inviti a partecipare allo studio a 25 infermieri del Reparto di Anestesia e Rianimazione dell’ASST di Lecco, ma al momento dell’incontro in 4 non hanno partecipato. Tutti i 21 infermieri intervenuti hanno dato il consenso al trattamento delle informazioni. I partecipanti sono stati suddivisi in 2 gruppi di studio (Gruppo A n=9; Gruppo B n=12) poiché un unico gruppo di 21 soggetti avrebbe potuto isolare alcuni membri dalla discussione e impedirne l’interazione. Tuttavia, messi a confronto non hanno evidenziato differenze significative per le caratteristiche da noi considerate (Tabella 1). Gli incontri hanno avuto una durata di 1 ora e 45 minuti ciascuno. L’analisi delle trascrizioni è stata svolta utilizzando un approccio di Grounded Theory, secondo il quale il moderatore, seguendo un processo di tipo interattivo, ha stabilito le tematiche rilevanti. Definito l’obiettivo dell’incontro all’inizio del Focus Group, vengono identificati tre macro temi di discussione articolati in:
a) le maggiori difficoltà nel rilevare il dolore in Terapia Intensiva;
b) categorie di pazienti dove il sintomo è maggiormente sottovalutato;
c) introduzione di una scala non verbale come strumento utile nel rilevare il dolore.
Per il punto di cui alla lettera [c] vengono presentati i dati relativi alla valutazione C-CPOT durante un anno d’utilizzo e ne vengono commentati i risultati.
Analisi dei dati
I dati emersi durante il Focus Group sono stati trascritti su di un foglio di calcolo Microsoft Excel 2010 e sono stati raccolti tramite la tecnica CAQDA (Computer Assessed Qualitative Data Analysis) usando il software Nvivo, un programma di analisi qualitativa dei testi della Sage Pubblications. I file audio sono stati memorizzati su una cartella a parte (External Sources) per evitare che le prestazioni del software venissero compromesse. Le caratteristiche dei soggetti assegnati ai due Focus Group sono stati confrontati tramite il t-Student test per le variabili quantitative, e il chi2 square test per quelle qualitative.
Risultati
Hanno partecipato alla ricerca 21 infermieri della Rianimazione dell’ASST di Lecco. I partecipanti sono stati suddivisi in due gruppi omogenei per evitare di effettuare un unico e troppo ampio gruppo di studio. Durante il Focus Group, gli infermieri intervenuti, opportunamente guidati dal moderatore dell’incontro, hanno discusso in maniera approfondita il tema loro affidato. Quanto emerso è stato raccolto tramite trascrizione diretta delle informazioni su un file Excel o tramite registrazione audio. Dal confronto sono emersi numerosi stimoli interessanti, che disegnano i contorni di un fenomeno, identificato come valutazione e gestione del dolore in terapia intensiva, preoccupante, spesso sottostimato e che porta gli operatori alla reticenza e a una difficoltà ad intervenire nel contrastarlo. Le parole più citate durante gli incontri sono state elaborate ricorrendo a strumenti reperibili on line (tagcrowd.com) e messi in evidenza in una nuvola di parole (Grafico 1). Di seguito riportiamo i principali risultati organizzati secondo i tre macro-temi nei quali è stato articolato il Focus Group.
Grafico 1 – Cloud of words
|
formazione gestione sottostimato inutile item osservazione parametro paziente pianto prevenire prevenzione rass scorretta smorfia terapia cronico lungodegenti valutazione scala paracetamolo vas vns fine-vita adeguata agitazione bisogno cambiamento cura necessità operatore-dipendente condivisione corretta cpot dolore paziente equipe sofferenza
|
A. Maggiori difficoltà nel rilevare il dolore in Terapia Intensiva
Le persone intervenute hanno segnalato quanto segue:
• è convinzione di tutti gli infermieri che il dolore sia un tema sempre troppo spesso evitato soprattutto se il paziente non può comunicare (purtroppo è comune pensare che è più semplice sedare profondamente un paziente piuttosto che cercare di impostare al meglio una adeguata analgesia). Se il paziente è sveglio e contattabile viene effettuata contemporaneamente in molti casi sia la C-CPOT che la VNS (scala numerica visiva) tenendo maggiormente conto di ciò che viene espresso dal paziente tramite la VNS, (anche se la C-CPOT mi dà 8 chiedo al paziente se ha dolore e faccio la terapia se necessario … prendo maggiormente in considerazione ciò che mi dice il paziente);
• su pazienti emodinamicamente instabili, spesso il primo atto terapeutico è abbassare gli oppiacei o non somministrare FANS e/o paracetamolo;
• i pazienti sedati non riferiscono dolore direttamente all’operatore per l’accertamento e questo ne rende difficile una pronta valutazione;
• l’obiettivo del personale medico anestesista è più incentrato sulla ventilazione e sulle diagnosi più che sul dolore (tante volte non si fa fare il paracetamolo perché trattando il dolore mascheri la febbre e la possibilità di vedere un picco febbrile per poi fare una diagnosi).
• il dolore passa in secondo piano rispetto alla valutazione dello stato neurologico;
• gli infermieri con più 10 anni di esperienza di Terapia Intensiva hanno commentato così: “veniamo da una generazione dove era importante la rilevazione dei parametri e spesso era sufficiente indicatore di presenza/assenza di dolore”;
• il fattore culturale e l’esperienza professionale ha comunque un peso specifico notevole nell’influenzare i comportamenti degli infermieri;
• gestire un paziente che non ha dolore è un dovere per tutti e tutti i partecipanti sembrano convergere verso la stessa conclusione: poiché in terapia intensiva se un paziente non è gestito correttamente si disadatta dalla ventilazione meccanica e aumenta il carico di lavoro infermieristico e medico. Inoltre, se un paziente è palesemente sofferente questo porta il personale verso l’empatia, ovvero se in passato si è vissuta un’esperienza traumatica, quale per esempio un incidente o un intervento, assistere un soggetto per il medesimo problema aumenta la consapevolezza dell’operatore, che quel paziente sicuramente sta soffrendo ed il valutatore cerca di migliorarne la gestione;
• in Terapia Intensiva spesso anche solo osservare la mimica corporea non è sufficiente per accertare la presenza/assenza di dolore, anzi, in alcuni casi può essere un fattore confondente.
B. Categorie di pazienti dove il sintomo è maggiormente sottovalutato
I partecipanti hanno segnalato quanto segue:
• il paziente terminale deve essere gestito in maniera più corretta;
• il dolore cronico è spesso sottovalutato, così come è sottovalutato il dolore nei pazienti lungodegenti (quei pazienti che rimangono in terapia intensiva per più di due mesi);
• nei pazienti terminali il dolore è presente perché i pazienti sono visibilmente sofferenti ma il sintomo non viene trattato o viene trattato con superficialità;
• (bisogna puntare non solo sul dolore ma su di un migliore accompagnamento alla morte);
• la vera difficoltà sta nel valutare e gestire correttamente il dolore nei trattamenti di fine vita poiché, forse anche per cultura, non siamo preparati ad accertarlo correttamente a differenza dei traumi (nei traumi ad esempio siamo molto bravi a prevenire il dolore, forse per un concetto di cultura o di conoscenze);
• spesso nei pazienti in chirurgia-addominale (non post-operatorio) si aspetta che salga la febbre e inoltre si sospende spesso la morfina troppo presto;
• per gestire il dolore e valutarlo correttamente bisogna ricorrere di meno alla sedazione (tenere i pazienti più svegli e meno sedati è buono in parte, sentono prima il dolore: bisogna intervenire prevenendolo);
• nei pazienti pediatrici è difficile capire se provano paura o dolore.
C. Introduzione di una scala non verbale come strumento utile nel rilevare il dolore
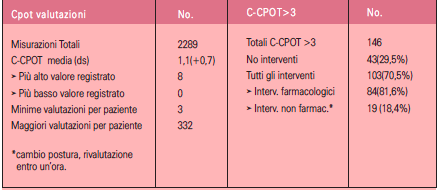
Durante questa fase vengono girati a tutti i partecipanti, i dati estrapolati dalla cartella clinica informatizzata Margherita3 2010 (analisi retrospettiva), relativi alle valutazioni effettuati in un anno su 121 pazienti intubati e sedati tramite una scala non-verbale (Tabella 2). Viene spiegata la lettura e si chiede a tutti gli infermieri di fare delle considerazioni. In particolare compaiano 46 C-CPOT positive (valore maggiore di 3) ma nessun intervento a seguire:
• (non è semplice distinguere dolore o mera agitazione);
• tutti i partecipanti sono stati concordi nel segnalare che la cura e la gestione del dolore sono di fondamentale importanza. Per 12 mesi è stata utilizzata una scala non verbale per la valutazione del dolore che ha per lo meno fatto emergere un problema da sempre troppo sottostimato. L’introduzione di una scala non verbale non ha portato la soluzione tanto sperata ma almeno ha messo in evidenza la volontà di realizzare dei cambiamenti organizzativi, cercando di valutare l’efficacia di interventi multidisciplinari sulla valutazione e gestione dell’analgosedazione in terapia intensiva;
• in alcuni casi gli item delle scale non sono totalmente chiari e forse sarebbero da descrivere meglio;
• (non sempre può essere un bene somministrare un paracetamolo);
• tra i partecipanti è emerso che è un vantaggio assistenziale avere più strumenti di valutazione e accertamento in terapia intensiva, ma bisogna fare sempre un’integrazione con la clinica e i parametri perché integrare più dati rende più oggettivo l’intero processo di valutazione;
• nonostante si sia fissato un cut-off per intraprendere un intervento farmacologico, o altro, ci accorgiamo che dando uno score positivo per presenza di dolore rimane il dubbio se c’è realmente dolore o no;
• (in alcuni casi è stato detto di monitorare l’andamento e la sua evoluzione piuttosto che fare subito qualcosa);
• è stata messa in risalto la difficoltà a prendere sempre per buono il risultato della scala. Bisogna lavorare di équipe. Se l’infermiere assegna un punteggio è necessario un confronto con il personale medico;
• gli infermieri intervenuti sono inoltre concordi nel segnalare che una scala non verbale, anche la più oggettiva può essere operatore-dipendente ma che sicuramente è molto più utile di una soggettiva come la VAS o la VNS in una terapia intensiva;
• la maggioranza degli infermieri coinvolti non ha messo in dubbio il giusto utilizzo di una scala non verbale in un’area critica come aiuto nella valutazione del dolore, ma desidera integrarla sempre con i parametri emodinamici e la clinica.
Discussione
I partecipanti al Focus Group sono stati scelti in base alla caratteristica comune di essere da almeno 5 anni infermieri della Rianimazione. Le dinamiche relazionali del Focus Group si sono svolte senza interruzioni esterne per una durata di circa 1 ora e 45 minuti. È stato spiegato ai partecipanti all’inizio del Focus che non esistevano risposte giuste o sbagliate. Tutti i partecipanti hanno interagito seguendo le tre macro aree in maniera poco strutturata e fluida. Il gruppo veniva fatto convergere indirizzando la discussione su fatti oggettivi come ad esempio recenti studi che dimostrano come il dolore dei pazienti critici continui ad essere in larga misura sottostimato e quindi non trattato appropriatamente, nonostante lo sviluppo di linee guida e la diffusione di intense campagne educative (2). Indubbiamente la valutazione e il trattamento del dolore, in questa specifica categoria di pazienti, risultano particolarmente complessi a causa della presenza di numerose barriere che riguardano la complessità clinica, rivelando anche un setting di cura non sempre ottimale e un deficit di conoscenze da parte dei membri del team intensivo, riguardo ai sistemi di valutazione e ai protocolli di trattamento del dolore (16). Durante i due incontri è stato interessante notare come tutti i soggetti intervenuti abbiano riferito che nel trauma ci fosse molta più attenzione e si valutasse e gestisse meglio il dolore. Scorretta a parere dei più invece, è apparsa la gestione del dolore nei pazienti lungodegenti e nel dolore cronico, dove sembra del tutto sottovalutata e sottostimata. Tutti hanno fatto commenti pertinenti sull’importanza del ruolo ricoperto. È universalmente riconosciuto che le esperienze dolorose, vissute durante la degenza ospedaliera, possono influire negativamente sulla qualità di vita dopo la dimissione, ma soprattutto incidere pesantemente sugli outcome. Identificare, quantificare e trattare il dolore sono considerate priorità assolute in Terapia Intensiva, eppure si registra un’incidenza maggiore del 50% di dolore significativo tra i pazienti ricoverati in ambito intensivo (17). La natura del dolore sperimentato da tali pazienti è variabile (es. post-operatorio, traumatico, neoplastico), ma spesso correlato alle procedure invasive proprie di questo setting clinico (18). In Terapia Intensiva si stima che il 70% dei pazienti sperimenti un dolore correlato a procedure e descritto con una intensità che varia tra moderata ed intensa, ma nonostante ciò, viene valutato solo nel 40% dei casi e trattato adeguatamente in una percentuale ancora inferiore. Le linee guida raccomandano un approccio strutturato e multidisciplinare di management del dolore e del livello di sedazione, incoraggiano una analgesia sedation-based e sostengono fortemente l’utilizzo sistematico di strumenti validati dedicati alla loro valutazione (19). Il monitoraggio del dolore, esattamente come per la sedazione, prevede valutazioni ogni 8 ore su tutti i pazienti e relativa documentazione. Nella conduzione del Focus, il moderatore ha utilizzato una griglia contenente i tre argomenti da trattare per evidenziare tutte le varie sfaccettature del problema. Tutti gli intervenuti hanno concordato che un tentativo di self report deve essere effettuato per ogni paziente, consentendo anche una semplice verbalizzazione “sì/no” nel caso in cui non vi siano limiti cognitivi. Tuttavia non sempre in area critica troviamo pazienti in grado di comunicare e dove si può utilizzare uno strumento visuo-numerico come scale analogiche visive (Visual Analogue Scale-VAS), o una scala verbale con descrittore (per es., Bieri Faces Pain Rating Scale) oppure una scala con rating numerici (Numerical Rating Scale – NRS), quest’ultima è considerata la scala più discriminativa e di gran lunga preferita dai pazienti adulti (20). Nei pazienti adulti che non sono in grado di fornire un self report invece, sono state convalidate numerose scale di valutazione comportamentale, utili per il rilievo della presenza di dolore e per stabilire l’efficacia dei tentativi di trattamento. Nei pazienti con miorisoluzione o sedazione profonda, nei quali non sia possibile determinare risposte comportamentali al dolore, non sono applicabili è quindi necessario provvedere ad un’adeguata analgesia per procedure o condizioni che si suppone siano dolorose.
Come considerazioni finali, è necessario sottolineare che la valutazione con scale, siano esse unidimensionali o comportamentali, deve comunque essere associata alla ricerca delle potenziali cause di dolore, quali condizioni patologiche o procedure che lo innescano (anche in assenza di elementi comportamentali che ci fanno presuppore ci sia presenza di dolore); inoltre è necessario escludere e, possibilmente, eliminare ogni causa di discomfort. La prevenzione sembra essere stata, all’interno del Focus Group, il tema centrale per una corretta valutazione. Gli indicatori fisiologici (per es., modificazione dei parametri vitali) non sono sensibili nel discriminare il dolore da altre fonti di stress e pertanto non devono essere compresi nella valutazione (21). C’è stata una forte omogeneità di pensiero nel raccomandare, a detta di tutti, l’importanza del trattamento preventivo del dolore da procedura e di effettuare un tentativo analgesico, a scopo diagnostico e terapeutico, nel caso in cui si sospetti la presenza di dolore. L’uso del software Nvivo si è dimostrato utile per la concettualizzazione e codificazione del materiale empirico attraverso la creazione di nodi strutturali per poi favorire l’individuazione delle unità minime di significato (approccio Grounded). La tecnica del Focus Group è servita a creare maggiore coesione tra i partecipanti.
Conclusioni
Dal nostro Focus Group sono emerse luci e ombre circa la reale convinzione che in futuro possa esistere una gestione ottimale del dolore in area critica, poiché vi sono troppe variabili di confine da tenere in considerazione, (stato emodinamico, ventilazione, stato neurologico) che renderanno sempre difficile un’adeguata gestione. Il problema di una corretta valutazione in rianimazione rimane, pur segnalando che uno strumento come una scala non verbale è utile se integrato con dati più oggettivi e non operatore-dipendente, come i parametri emodinamici. La formazione del personale può e deve fare la differenza nel trattamento precoce e gli interventi atti a bloccare o ad impedire il dolore. La formazione del personale, unita alla sensibilizzazione di tutta l’équipe coinvolta nei processi di cura può essere efficace e forse può essere la chiave nel trattamento precoce della sintomatologia. Gli interventi complessi e multidisciplinari mantengono attuali i problemi che riguardano quanto emerso nello studio: la difficoltà nel trattamento dell’analgesia nel fine-vita. Tuttavia, ad oggi in Terapia Intensiva vi sono risultati promettenti che documentano una riduzione significativa riguardo al ricorso alla sedazione rispetto a qualche anno fa. Riducendo la sedazione riusciamo prima ad evidenziare il dolore se presente e ad agire indipendentemente dall’impiego di una scala di valutazione non verbale. Se invece si riduce la sedazione e non si interviene sul dolore si peggiora solo la situazione. Uno strumento come la scala C-CPOT è considerato utile e nell’ultimo anno ha aiutato gli operatori della nostra Rianimazione, come quelli di altre realtà dove la scala viene usata regolarmente, ma tale strumento deve essere visto come un ulteriore dato, d’indirizzo, in grado di orientare una scelta clinico-terapeutica, ma non può considerarsi il gold standard e non può rappresentare la risoluzione del problema. Tuttavia sarebbe interessante andare ad esplorare sensazioni ed esperienze del personale medico su un problema quale la valutazione del dolore per poterlo poi gestire correttamente in area critica.
Aspetti etici
Il Comitato Etico Interaziendale si è espresso a favore dello studio, ritenendo inoltre non necessaria una mera approvazione, in quanto non sono arruolati soggetti fragili, né si tratta di uno studio sperimentale. Tutti gli infermieri coinvolti hanno aderito di loro spontanea volontà e, prima di iniziare, hanno letto e firmato un foglio di consenso al trattamento delle informazioni pervenute. I dati raccolti sono stati elaborati garantendo il principio del rispetto della privacy (D.Lgs. 196/2003).
Ringraziamenti
Gli autori desiderano ringraziare tutti gli infermieri della Rianimazione dell’ASST di Lecco.
Bibliografia
1. Merskey H, Bogduk N (eds). Classification of Chronic pain description of chronic pain syndrome of pain terms. Second Edition. Seattle: IASP® Press 1994.
2. Merskey H. Development of a universal language of pain syndromes. Proceedings of the Third World Congress on Pain. Advances in Pain Research and Therapy. New York: Raven Press, 1983; Vol. 5: 37-52.
3. Bambi S, Lumini E, Lucchini A, Rasero L. Unplanned extubations in adult intensive care units: an update Assist Inferm Ric 2015; 34(1): 21-9.
4. Hughes CG, Mc Grane S, Pandharipande PP. Sedation in the intensive care setting. Clin Pharmacol 2012; 4: 53-63.
5. Payen JF, Bru O, Bosson JL, Lagrasta A, Novel E, Deschaux I, Lavagne P, Jacquot C. Assessing pain in critically ill sedated patients by using a behavioral pain scale. Crit Care Med. 2001; 29(12): 2258-63.
6. Gèlinas C, Fortier M, Viens C, Fillion L, Puntillo K.A. Pain assessment and management in critically ill intubated patients: a retrospective study. Am J Crit Care 2004; 13: 126-136.
7. Gélinas C, Arbour C, Michaud C, Vaillant F, Desjardins S. Implementation of the critical-care pain observation tool on pain assessment/management nursing practices in an intensive care unit with nonverbal critically ill adults: a before and after study. International Journal of Nursing Studies 2011; 48: 1495-1504.
8. Gélinas C, Arbour C. Behavioral and physiologic indicators during a nociceptive procedures in conscious and unconscious mechanically ventilated adults: Similar or different? Journal of Critical Care 2009; 24: 628.e7–628.e17.
9. Gélinas C, Fillion L, Puntillo K.A, Viens C, Fortier M. Validation of the Critical-Care Pain Observation Tool in adult patients. American Journal of Critical Care 2006; 15: 420-427.
10. Gélinas C, Johnston C. Pain assessment in the critically ill ventilated adult: validation of the critical-care pain observation tool and physiologic indicators. Clin J Pain 2007; 23: 497-505.
11. Damico V, Tonella S, Murano L, Coppadoro A. Strumenti e metodi di accertamento del dolore in Terapia Intensiva: Indagine in 173 unità italiane. Pain Nursing Magazine. In Press.
12. Gélinas C, Puntillo K.A, Joffe A, Barr J.A. A validated approach to evaluating psychometric properties of pain assessment tools for use in nonverbal critically ill adults. Semin Respir Crit Care Med 2013; 34: 153-168.
13. Ahlers S.J, Van der Veen A.M, Van Dijk M. The use of the Behavioral Pain Scale to assess pain in conscious sedated patients. Anesth Analg 2010; 110: 127-133.
14. Gélinas C, Arbour C. Behavioral and physiologic indicators during a nociceptive procedure in conscious and unconscious mechanically ventilated adults: similar or different? J Crit Care 2009; 2: 628.e7-628.e17.
15. Krueger RA, Casey MA. Focus group: a pratical guide for Applied Research. Fourth edition. Thousands Oaks: Sage Publications 2009: 219-220.
16. Pasero C, Gordon D, Mc Carey M. Building institutional commitment to improving pain management. Pain: clinical manual. St Louis: Mosby 1999 (3rd ed): 711-744.
17. Chanques G, Sebbane M, Barbotte E. A prospective study of pain at rest: Incidence and characteristics of an unrecognized symptom in surgical and trauma versus medical intensive care unit patients. Anesthesiology 2007; 107: 858-860.
18. Puntillo KA, White C, Morris A.B. Patients perceptions and responses to procedural pain: Results from Thunder Project II. Am J Crit Care 2001; 10: 238-251.
19. Barr J, Fraser G.L, Puntillo K. Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit. Crit Care Med. 2013; 41: 263-306.
20. Chanques. G, Viel E, Constantin JM. The measurement of pain in intensive care unit: Comparison of 5 self-report intensity scales. Pain 2010; 151: 711-721.
21. Herr K, Coyne PJ, Mccaffery M. Pain assessment in the patient unable to self-report: position statement with clinical practice recommendations. Pain Manag Nurs 2011; 12: 230-250.
